LA PARADOJA DE “A MÁS TRATAMIENTO MAYOR PREVALENCIA” PALIPERIDONA SEMESTRAL HIPOTENSIÓN ORTOSTÁTICA INDUCIDA POR MEDICAMENTOS CÓMO VENDER CLOZAPINA A LOS PACIENTES COMO REDUCIR Y SUSPENDER LA MEDICACIÓN PSIQUIÁTRICA COMPARATIVA: ANTIDEPRESIVOS Y RIESGO DE SÍNDROME DE DISCONTINUACIÓN TRATAMIENTO FARMACOLÓGICO DEL ABUSO DE ESTIMULANTES INNOVACIÓN TERAPÉUTICA Y EL FUTURO DE LA PSICOFARMACOLOGÍA NEUROBIOLOGÍA DEL ENAMORAMIENTO SALUD MENTAL ¿PACIENTES O USUARIOS? HEAVY METAL, HIP HOP Y SALUD, MENTAL Y DE LA OTRA LA SALUD DE LOS SUPERHÉROES
LA PARADOJA DE “A MÁS TRATAMIENTO MAYOR PREVALENCIA”
O algo así, el artículo lo llama “the treatment-prevalence paradox”, refiriéndose al caso particular de la depresión.

Analiza la aparente contradicción entre una mayor disponibilidad y acceso al tratamiento de la depresión y el incremento en su prevalencia. Paradoja que ya ha sido señalada previamente; hace un par de años, por ejemplo, los australianos venían a señalar que, mientras el gasto en servicios de salud mental se había duplicado en dos décadas, la prevalencia de los problemas de salud mental no se había modificado, justificando dudas acerca de la efectividad de los servicios e intervenciones.
El artículo propone siete posibles explicaciones para esta paradoja; las dos primeras asumen que la mejora en la atención y tratamiento de la depresión sí ha sido eficaz en reducir su prevalencia, pero que:
- O bien esta reducción se ha visto compensada por una ampliación del concepto de depresión, que abarca progresivamente cuadros de sufrimiento emocional que no serían catalogables como tal.
- O bien existe un incremento real de la incidencia de la depresión.
Las cinco hipótesis restantes asumen que la prevalencia no se ha reducido y que:
- Los tratamientos son menos eficaces de lo que la literatura sugiere.
- Su efecto es menos duradero .
- La eficacia mostrada en los ensayos no se traslada a su efectividad en el mundo real.
- El impacto de los tratamientos difiere entre los casos crónicos y recurrentes y los que no lo son.
- Los tratamientos tienen algunas consecuencias iatrogénicas.
El análisis que realizan los autores hace poco probable que las hipótesis 1 y 2 sean las correctas, es decir, los tratamientos funcionan, pero la incidencia se incrementa por sobrediagnóstico o por incremento real. Y encuentra una sólida evidencia a favor de que la literatura sobreestima su eficacia a corto y largo plazo, de que su efectividad en el mundo real es considerablemente menor que la eficacia mostrada en los ensayos y de que esa efectividad es muy distinta en distintas poblaciones de pacientes, aquellos con cuadros crónicos y recurrentes en comparación con los no recurrentes. Con respecto al papel de posibles efectos iatrogénicos de los tratamientos, existe poca investigación, pero existen algunas evidencias de que los tratamientos farmacológicos pueden alterar los mecanismos homeostáticos regulatorios de las monoaminas, favoreciendo las recaídas cuando la medicación se interrumpe, en comparación con las remisiones espontáneas. Algo similar sucedería con las psicoterapias y su interferencia con los mecanismos psicológicos de recuperación natural. En todo caso, ambas cosas siguen siendo altamente especulativas.
PALIPERIDONA SEMESTRAL
Es el primer antipsicótico de estas características aprobado, en este caso por la FDA. Una opción para aquellos pacientes que previamente han obtenido una buena respuesta (y una buena tolerancia) a la paliperidona.
Y, sin duda, puede ser una buena opción para muchos pacientes, por comodidad y posiblemente por un menor riesgo de recaídas. Pero hay que tener en cuenta que el tratamiento de la esquizofrenia no se reduce a poner una inyección; en muchos casos, las inyecciones de antipsicóticos de acción prolongada, quincenales o mensuales, se asocian a respectivos contactos con los profesionales de los servicios de salud mental, permitiendo evaluar el estado mental, los posibles efectos secundarios y el abordaje de otros aspectos relevantes, cuidados, hábitos de vida y salud física incluidos. Es de esperar que menos inyecciones no supongan, al menos en todos los casos, un menor contacto con los servicios.
HIPOTENSIÓN ORTOSTÁTICA INDUCIDA POR MEDICAMENTOS
Se trata de una revisión sistemática y metaanálisis que analiza la relación entre el tratamiento con diversos grupos de medicamentos y la hipotensión ortostática, muy relacionada con consecuencias de potencial gravedad, incluyendo caídas, ACV, deterioro cognitivo e incremento en la mortalidad. Los grupos de medicamentos que más correlacionan con este efecto secundario son los antidepresivos tricíclicos, los beta bloqueantes, los antipsicóticos y los alfa bloqueantes (usados fundamentalmente en la hipertrofia benigna de próstata), todos ellos inhibidores de la actividad simpática. Sin embargo, las medicaciones que producen vasodilatación, como los ISRS, los IECAs o los bloqueantes de canales de calcio no correlacionaron con este efecto secundario.

CÓMO VENDER CLOZAPINA A LOS PACIENTES
Exactamente de eso va este artículo en The Journal of Clinical Psychiatry, de cómo favorecer que los pacientes que se beneficiarían de este tratamiento, lo acepten. Y es que hay bastantes razones como para mostrarse reticente, especialmente si te cuentan bien los posibles efectos secundarios, por no hablar de las analíticas.

Y es que, con seguridad, la prescripción de clozapina no llega a todos los pacientes que se beneficiarían de ella y, cuando lo hace, suele ser después de años de intentos más o menos baldíos de tratamientos con otros antipsicóticos o combinaciones de los mismos. El pequeño artículo ilustra la técnica de vender la clozapina a los pacientes con una hipotética conversación entre el médico y el paciente. Más o menos,
- “Esto te va a ir muy bien”
- “Pero tiene muchos efectos secundarios”
- “Bueno, igual tú no tienes tantos y si los tienes igual aun así merece la pena”
- “Pero no quiero hacerme analíticas, que me pinchen a menudo”
- “Bueno, hombre, que no es para tanto, que a eso se acostumbra uno”
Más allá de lo un poco simplón del ejemplo, es cierto que es importante informar adecuadamente y de manera comprensible de los posibles beneficios de intentar tratamiento con clozapina para un paciente concreto. Y no demorar esta posibilidad y hacer pasar al paciente por múltiples cambios de antipsicótico, dosis, combinaciones de los mismos, muchas veces con más efectos secundarios y riesgos que la clozapina y menor efectividad.
COMO REDUCIR Y SUSPENDER LA MEDICACIÓN PSIQUIÁTRICA
El artículo revisa este espinoso asunto y no se refiere exclusivamente a medicaciones más o menos obvias, como las benzodiacepinas, especialmente cuando se toman a dosis elevadas y durante periodos prolongados de tiempo. Y es que los estudios y la experiencia dicen que la supresión más o menos brusca o rápida del tratamiento con antidepresivos, antipsicóticos y eutimizantes conlleva un riesgo mucho mayor de recaída que una retirada lenta y cautelosa. Todas las medicaciones inducen cambios y adaptaciones del funcionamiento cerebral; no es sensato pensar que, tras años de tratamiento, este funcionamiento va a volver a su estado previo de forma inmediata tras la suspensión de la medicación.

Esto es bien conocido y la práctica clínica ya lo ha incorporado en el manejo habitual de, por ejemplo, los tratamientos antidepresivos, para evitar el llamado síndrome de discontinuación. Pero en lo que quizás no exista mucho acuerdo es en el propio concepto de “retirada lenta”. ¿Cuánto tiempo se necesita y a qué ritmo hay que suspender una medicación psiquiátrica dando tiempo a que todo vuelva a su sitio? Pues parece que mucho más tiempo y mucho más despacio de lo que habitualmente hacemos; el artículo habla de meses y, en ocasiones, años, con reducciones muy paulatinas (10% de la dosis previa cada mes) hasta alcanzar dosis finales en extremo pequeñas antes de la suspensión. Seguir esto a rajatabla resulta complicado, tanto por la disciplina del propio paciente para seguir estas indicaciones, como por las dificultades para adaptar las formulaciones a las dosis requeridas, especialmente cuando se carece de formulaciones en solución.
En cualquier es algo a tener en mente a la hora de reducir y retirar los tratamientos; muchas recaídas son en realidad la expresión de sintomatología de discontinuación que exigen eso, paciencia a la hora de retirar el tratamiento.
COMPARATIVA: ANTIDEPRESIVOS Y RIESGO DE SÍNDROME DE DISCONTINUACIÓN
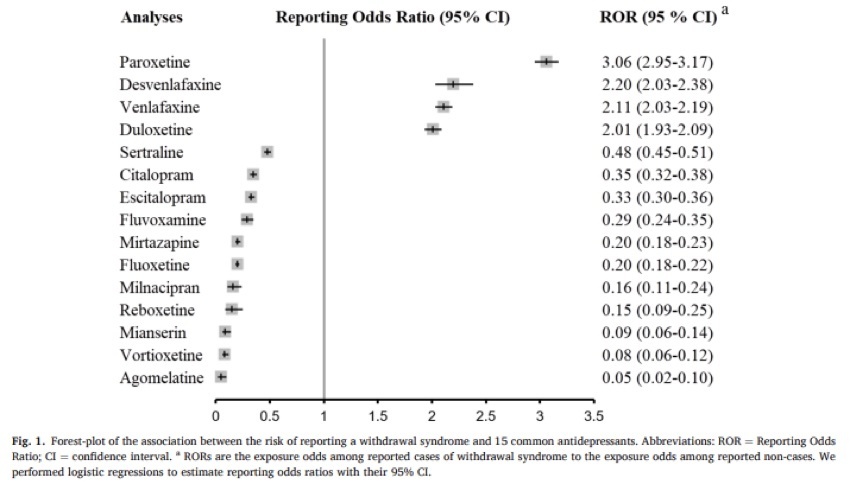
Y a propósito de los síndromes de discontinuación, este artículo que publica Journal of Affective Disorders, en el que se comparan 15 distintos antidepresivos utilizando la base de datos de farmacovigilancia de la OMS. Entre las casi 340.000 referencias sobre antidepresivos, más de 15000 corresponden a síndrome de discontinuación.

En general, más asociado a los antidepresivos de vida media corta, especialmente paroxetina, desvenlafaxina, venlafaxina y duloxetina. El menor riesgo detectado corresponde a agomelatina y vortioxetina, aunque su menor tiempo en el mercado puede sesgar los resultados.
TRATAMIENTO FARMACOLÓGICO DEL ABUSO DE ESTIMULANTES
El artículo, que publica Mental Health Clinician, aborda el tratamiento farmacológico de complicaciones psiquiátricas frecuentes asociadas al abuso de metanfetamina y cocaína. Según refiere el propio artículo, un 25% al menos de los consumidores habituales de metanfetamina desarrollan síntomas psicóticos. En general autolimitados en el tiempo, suelen resolverse en una semana tras la interrupción del consumo, pero algunos pacientes pueden experimentar síntomas más persistentes. En general, la medicación antipsicótica es efectiva para el manejo de los síntomas y, en algunos casos, será necesaria durante un periodo prolongado.
Por otro lado, metilfenidado, bupropion, naltrexona y topiramato han sido ensayados, con escasa evidencia de su efectividad, para el tratamiento de mantenimiento del abuso de metanfetamina, aunque existe algún ensayo reciente relativamente favorable al uso combinado de bupropion y naltrexona de liberación prolongada intramuscular. El artículo señala, que, en EEUU, un tercio de pacientes con abuso de opiáceos, abusa así mismo de estimulantes y que no existe un tratamiento específico para su manejo.

Y se Ilustra con tres casos clínicos y su manejo: un paciente con una intoxicación por metamfetamina y clínica psicótica aguda aparatosa, el mismo paciente con clínica psicótica paranoide persistente y un paciente con un abuso concurrente de opiáceos y cocaína. Se discuten las opciones de tratamiento y se revisa de forma exhaustiva la evidencia disponible al respecto.
INNOVACIÓN TERAPÉUTICA Y EL FUTURO DE LA PSICOFARMACOLOGÍA
Firmado por Stephen Stahl y Sabrina Segal, es una especie de ensayo-editorial en Current Psychiatry. En este caso, a lo que llaman “tercera generación de progreso en psicofarmacología”. La verdad es que no nos habíamos dado cuenta de eso, de que estábamos sumidos en una tercera generación de progreso, así que vamos a ver qué dicen.

La primera generación de psicofármacos se produce a finales de los años 50, y en las décadas de los 60 y 70, con los antidepresivos tricíclicos, los neurolépticos o las benzodiacepinas. Ya en los años 80, esta generación había perdido fuerza, dando paso a la segunda generación, protagonizada por los antidepresivos ISRS y los antipsicóticos atípicos. Con esta generación ya agotada y con la industria saliendo huyendo del campo ante las pocas perspectivas de novedades provechosas, nos plantamos en bien entrado el siglo XXI con la sensación de que estamos atascados y de pocas perspectivas, si no revolucionarias, al menos que supongan un paso adelante en el tratamiento de nuestros pacientes. Así que, ¿dónde está la tercera generación de progreso? Pues Stephen y Sabrina nos dicen que los brotes verdes no vienen de la industria tradicional, sino de compañías pequeñas e innovadoras y, que esta innovación, se aleja de las categorías del DSM-V para centrarse en dominios de síntomas que son comunes y transversales a muchos diagnósticos psiquiátricos (modelo transdiagnóstico).
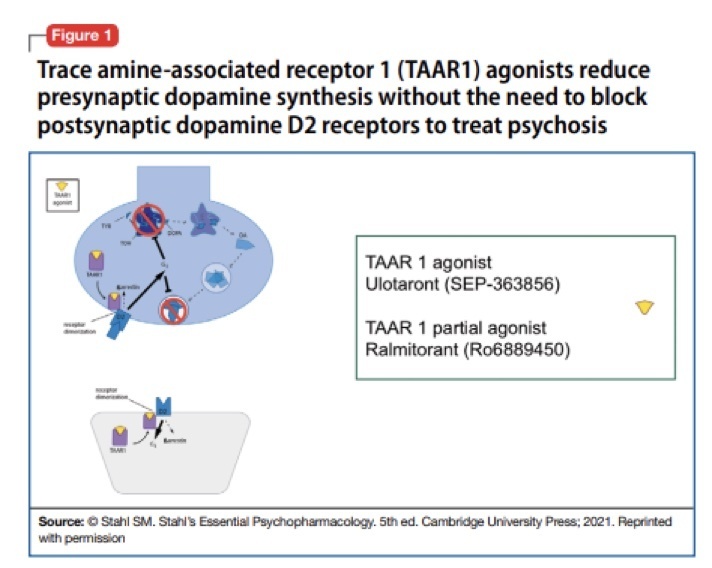
Como ejemplos, dos abordajes novedosos del tratamiento de la psicosis; por primera vez en 70 años dejan de lado a los receptores D2 y sus bloqueos para centrarse en estimular receptores de otros sistemas de neurotransmisores que están asociados a neuronas dopaminérgicas: el “Trace amine-associated receptor 1” o TAAR1 para los amigos. Hemos tenido que buscar en la Wikipedia para ver cómo se traduce esto al español y nos dice que las aminas traza son unos compuestos endógenos que actúan como agonistas del receptor TAAR1 y, por tanto, como neuromoduladores monoaminérgicos. O sea, que lo que hacen es reducir la síntesis presináptica de dopamina evitando así tener que recurrir al clásico y anticuado bloqueo postsináptico. La verdad es que lo de aminas traza, neuromodulador y receptores TTAR-1 suena muy prometedor y moderno, pero nos ha decepcionado un poco que el asunto termine otra vez en la dopamina, aunque sea en el nivel presináptico.
Otra de las áreas de investigación novedosa está en el campo de la depresión y tiene que ver con la inducción rápida de neurogénesis. Aquí nos encontramos con gente que nos suena más familiar, en este caso los receptores NMDA, cuyo bloqueo se asocia a una rápida neurogénesis que, hipotéticamente, se asociaría a una también rápida mejoría de la depresión. Por esos lares se mueven la ketamina y esketamina, tratamientos ya no tan novedosos, los antagonistas NMDA de uso oral, como el dextrometorfano (un viejo antitusígeno con poco glamour) en principio combinado con bupropion o quinidina y la esmetadona (esmethadone, un isómero de la metadona). Otros candidatos a antidepresivos son los llamados esteroides neuroactivos, que actúan sobre receptores GABA-A y, finalmente, las ya muy divulgadas capacidades antidepresivas de las drogas psicodélicas, como la psilocibina.
Desde nuestra ignorancia más o menos atrevida y, sin minimizar la importancia de cualquier pequeño avance en la efectividad y seguridad de los tratamientos farmacológicos que usamos, nos parece que será difícil un verdadero progreso mientras no se den avances relevantes en la compresión de la etiología y patogenia de las enfermedades mentales.
NEUROBIOLOGÍA DEL ENAMORAMIENTO
No se trata de un artículo académico, ni lo pretende. Pero está simpático y explica bien, aunque sea de manera simplificada, cómo la acción de diversos neurotransmisores se expresa en nuestra vida emocional. Escrito por Victoria de Andrés, profesora en el Dpto. de Biología Animal de la Universidad de Málaga, analiza las distintas fases del enamoramiento y sus “síntomas” desde la perspectiva de la bioquímica.

Desde el entusiasmo inicial, mediado por la feniletilamida, pasando por la ceguera inducida por la dopamina y serotonina, la habituación y decaimiento de la pasión por el efecto de tolerancia y el final feliz, cuando lo sea, ayudado por la oxitocina.
SALUD MENTAL ¿PACIENTES O USUARIOS?
Hemos sentido una cierta satisfacción al leer este pequeño alegato de Stefan Priebe, un clásico de la psiquiatría comunitaria. La columna que, acertadamente en este caso, se llama “contracorriente”, aboga vehementemente por referirse a las personas que están en tratamiento en los servicios de salud mental como pacientes y no como usuarios de servicios.

No es, desde luego, muy original decir que vivimos en tiempos en los que en ciertos ámbitos es más importante decir las cosas de una determinada manera que lo que propiamente se dice y perderse en eufemismos que rozan en ocasiones el ridículo. Seguro que con buena intención, pero es que hay amores que matan y, a veces, por querer evitar el estigma, lo que hacemos es acentuarlo. En este caso, Priebe dice que denominar usuarios de servicios a los pacientes en tratamiento en los servicios de salud mental es, por este orden, discriminativo, cínico, paternalista y perjudicial. Y es que el término paciente, referido al rol que ocupa cada uno de nosotros cuando es atendido en el sistema sanitario, no tiene ninguna connotación negativa y se utiliza en todos los servicios médicos y quirúrgicos. Así que ¿por qué y para qué ser diferentes en salud mental? Por otro lado, no deja de tener su lado cínico denominar usuarios de servicios a personas que con mucha frecuencia son tratados contra su voluntad. Y en las encuestas en las que se ha preguntado a los pacientes cómo quieren ser denominados, la inmensa mayoría quiere ser considerado paciente. Finalmente, Priebe recuerda que, al menos en los países europeos, la asistencia sanitaria se paga con el esfuerzo de todos los ciudadanos, sanos o enfermos, a través de sus impuestos. En general, las personas no tenemos mayor inconveniente en que nuestros impuestos se empleen en atender a las personas con problemas de salud, aunque solo sea porque todos sabemos que tarde o temprano nos tocará necesitarlo. Es decir, como sociedad, aceptamos que las personas se ponen enfermas y precisan atención profesional y tratamientos, a veces tratamientos muy costosos. El término paciente procede del griego pathos y del latín patients, y denota sufrimiento. Así que los servicios de salud mental atienden pacientes, no usuarios que pueden elegir usar o no un determinado servicio. Considerar la palabra paciente estigmatizante, cuando se utiliza en los servicios sanitarios, no solo es absurdo, sino que induce a error y banaliza la enfermedad y el sufrimiento que provoca.
BMJ: NÚMERO NAVIDEÑO

Aunque no es la única revista médica que lo hace, sí es la de mayor difusión y tradición al respecto: dedicar un número al año a cuestiones más humanísticas y en muchas ocasiones, en tono de humor.
Uno de los artículos explora la asociación entre la densidad de bandas de rock heavy, ingresos hospitalarios y mortalidad. El estudio, desarrollado en Finlandia, abarca 311 municipios de este país y más de tres millones de personas entre los 15 y los 70 años, en los que se recogen ingresos hospitalarios y mortalidad por cualquier causa, mortalidad derivada del abuso de alcohol, de heridas accidentales y violentas, suicidio y autolesiones y causas relacionadas con la salud mental. Como controles se utilizaron las admisiones y mortalidad por apendicitis y por toxicidad por metales.

El estudio no encuentra evidencia de que la densidad de bandas locales de heavy metal correlacione con peores resultados en salud. De hecho, aquellas localidades con una elevada densidad de estas bandas mostraron índices algo menores de mortalidad e ingresos hospitalarios por abuso de alcohol y autolesiones.

Concluyen que las bandas de rock heavy pueden contribuir a mejorar la situación de salud de las comunidades al promover estilos de vida más saludables, mejores mecanismos de afrontamiento y un sentimiento más fuerte de comunidad. Hay que decir que esto no se ha demostrado, que sepamos, en el caso de las bandas de pop y, mucho menos, al reggaetón.

Y abundando en los efectos benéficos de la música. Logic es el nombre artístico de Robert Bryson Hall II, un rapero americano muy popular (nominado dos veces a los Grammy). El single “1-800-273-8255” del álbum Everybody alcanzó el número 3 en las listas en EEUU. El título de la canción corresponde al número de teléfono de la American National Suicide Prevention Lifeline , una línea de ayuda para personas con ideas de suicidio. Este artículo analiza los efectos de la canción en el uso de las llamadas a ese teléfono y en los suicidios consumados entre 2010 y 2018. Los resultados muestran que en los 34 días que siguieron a los momentos de mayor impacto mediático de la canción (su aparición, los MTV Video Music Awards 2017 y los Grammy de 2018), la línea de atención al suicidio recibió un incremento relevante de llamadas que además se correspondió con una reducción relevante

La canción no incluye el número de teléfono número de Lifeline en la letra, tan solo en el título; comienza con Logic describiendo su angustia suicida antes de acceder al teléfono, donde la persona que le atiende crisis valida sus experiencias, reconoce su angustia y le ofrece esperanza. Finalmente, Logic expresa su nueva perspectiva de la vida y su motivación para tirar hacia adelante.
LA SALUD DE LOS SUPERHÉROES
Ruth Hubbard y sus colegas examinan en este interesante artículo los rasgos personales y la trayectoria de comportamientos relacionados con la salud de cinco superhéroes de Marvel y anticipa lo que les deparará, en materia de salud, su proceso de envejecimiento. Más o menos, partiendo de sus características personales y estilos de vida, cómo van a envejecer.

Los superhéroes no solo constituyen una cohorte muy diferenciada a las personas estándar, sino que sus estilos de vida y riesgo laborales son también bastante particulares. Estamos habituados a sus superpoderes y sus hazañas, pero se piensa poco en las consecuencias de estas peculiaridades en la vejez. La mayoría de los superhéroes aparecen con una edad estimada de entre 30 y 55 años, si excluimos a Spiderman, recién graduado de la escuela secundaria y a Thor, que lleva vivo varios milenios.
El estudio utiliza material procedente de las 24 películas protagonizadas por superhérores Marvel entre 2008 (Iron Man) y 2021 (Black Widow); esto es probablemente una limitación, ya que el material disponible en formato cómic es mucho más extenso y no siempre reflejado de forma fiel en las películas. Y todo el mundo está de acuerdo en que los superhéroes nacen, viven y mueren (cuando sea el caso) en los cómics. También hay algunos acontecimientos en la vida de algunos superhéroes cuya repercusión futura no puede ser establecida por ausencia de estudio en humanos o animales, como el teletransporte involuntario a una realidad cuántica durante varios años.
Los superhéroes objeto del estudio son:
- Iron Man
- Hulk
- Black Widow
- Black Panther
- Spiderman
IRON MAN
Un genio millonario y filántropo, Su nombre real es Tony Stark. Entre otras cosas, parece que sufrirá de los huesos y patología cardiovascular.

HULK
La Masa en los primeros cómics editados en nuestro país, ahora es el increíble Hulk. Su nombre real es Bruce Banner. Con un índice de masa corporal calculado de 120, los riesgos asociados a la obesidad anticipan posibles enfermedades crónicas. Por otro lado, su tamaño y peso pueden dificultarle el acceso a servicios de salud estándar. Su estado de casi permanente cabreo puede contribuir a un incremento en la inflamación y comorbilidades.

BLACK WIDOW
Su nombre real es Natasha Romanoff, y cuenta con una infancia desgraciada: “mi madre me abandonó en la calle como a basura”. Así que cuenta con abundantes papeletas para problemas futuros de salud mental. El hecho de haber sido también esterilizada forzadamente la predispone a osteoporosis, patologías cardiovasculares, demencia y depresión.

BLACK PANTHER
Su nombre real es T´Challa, soberano de Wakanda, un país de alto desarrollo económico y tecnológico gracias a la abundancia del metal vibranium. Es vegetariano además, así que, viviendo en su sitio rico y con una posición social elevada, es de esperar una vejez saludable. Una incógnita es el posible efecto de su consumo de una poción a base de hierbas que potencia sus poderes físicos y mentales, pero cuyos efectos a largo plazo son desconocidos.

SPIDERMAN
Su nombre real es Peter Parker. Huérfano a temprana edad, los posibles efectos deletéreos de tal condición (abuso de sustancias, trastornos de la alimentación) pueden ser contrarrestados por el papel materno de su tía May. Sus especiales habilidades, flexibilidad y agilidad también reducen el riesgo de caídas en edad avanzada. Sin embargo, la mayoría de las horas laborales de trabajo contra el crimen de Spiderman transcurren en horario nocturno, por lo que no alcanza las 8-10 horas recomendadas de sueño para alguien prácticamente adolescente, algo que en el futuro puede conllevar riesgos de obesidad, peor salud mental, dolor y fatiga, así como mayor riesgo de lesiones no intencionadas.

El estudio concluye que:
Hasta la fecha, los esfuerzos combinados de los superhéroes de Marvel se centran en asuntos como el mantenimiento de la seguridad del multiverso, la modulación de la conciencia humana, la creación de inteligencia artificial y el desarrollo de tecnología para facilitar los viajes espaciales. Sugerimos que cambien su enfoque para lidiar con otros desafíos, como el de brindar atención médica y social de alta calidad en poblaciones grandes y envejecidas y prevenir la fragilidad y la demencia. Esto permitiría a las personas de todo el multiverso, incluidos los superhéroes, experimentar una alta calidad de vida en la vejez.

RSMB2021
Todas las imágenes, vínculos a páginas y referencias utilizadas en este boletín tienen como objetivo la divulgación de información relevante para la práctica asistencial, en el marco del principio de uso razonable y, en ningún caso, suponen ánimo de lucro. Sin embargo, estamos dispuestos a retirarlas en caso de cualquier reclamación por posible infracción de las leyes de propiedad intelectual

